糖尿病の治療法
日本人の95%以上である2型糖尿病は、生活習慣が大きく影響しているので、生活習慣を考える必要があります。食事療法、運動療法、薬物療法です。
食事療法

糖尿病の方は、極端にカロリー制限をしなければならないと思われがちですがそんなことはありません。食べてはいけないものがあるわけでもありません。ただ、身長や日常の活動量から導き出される1日の適正カロリーをまもり、また、炭水化物(糖質)、たんぱく質、脂質の三大栄養素をバランス良くとり、ビタミンやミネラルなども欠かさずにとることが、糖尿病では大切な治療になります。
1型糖尿病の方も食事療法を意識せず、インスリン注射で血糖値を下げることを続けていると肥満につながり、その肥満がインスリンの働きを悪くする悪循環に陥ることがございますので、食事療法はしっかり行いましょう。
運動療法

運動療法は食事療法と同じくらい重要です。また食事療法にはない良い点もあります。血糖値が下がる、気分が晴れ晴れする、体重が減る、血液の循環が良くなる、といった良い点がありますが、一番良い点は体重が減ることにより、インスリン(自分の分泌でも注射している場合でも)の効きが良くなることです。しかし、運動が苦手な方や運動する時間のない方、また糖尿病の状態によっては運動療法をしてはいけない場合もあるので、相談してください。運動が苦手な方や時間のない方は、なるべく日常生活に取り入れられ、また続けられることがあれば良いと思います。広いスーパーに買い物に行ったり、通勤の際のひと駅前で降りて歩くなどです。
運動療法をしてはいけない場合
糖尿病発症当初は、食事療法や運動療法でコントロールできるものの、徐々に1型糖尿病になっていくタイプです。発症時期によっては通常の1型糖尿病のような自己抗体が検査で陽性になり、その抗体価によってはまだインスリン分泌が保たれていても、インスリン治療がベストなこともあります。2型糖尿病といわれていたのに、急激にコントロールが増悪した場合などに可能性を考えます。
- 血糖コントロールが極端に悪いとき(尿ケトン体が中等度以上の陽性)
- 増殖網膜症による眼底出血があるとき
- 腎不全
- 虚血性心疾患や心肺機能に障害があるとき
- 骨・関節の病気を持っているとき
- 急性感染症(風邪をひいているときやインフルエンザなど)
- 糖尿病壊疽
- 高度の糖尿病自律神経障害
難しい言葉が多いので、気軽にご相談ください。
1型糖尿病の方の運動の注意点

1型糖尿病の方の運動の注意点は以下です。
- 運動は食後1~3時間に実施しましょう
- 運動量が大きいことがわかっている場合は、運動前のインスリンを減量しましょう
- 運動前・中・後に補食をしましょう(運動後の補食は、クッキー、牛乳などの効果が持続する食べ物がいいでしょう)
2型糖尿病の方の運動の注意点

- 薬物療法を行っている患者さんでは、できるだけ食後に運動をしましょう(薬物療法を実施していない患者さんは、食事前に運動をしても構いません)
- インスリン療法を行っている患者さんでは、運動前のインスリン単位を運動に応じて2/3から1/2に減量することが薦められています。運動量とインスリンの効果の問題もあるので、ご相談ください。
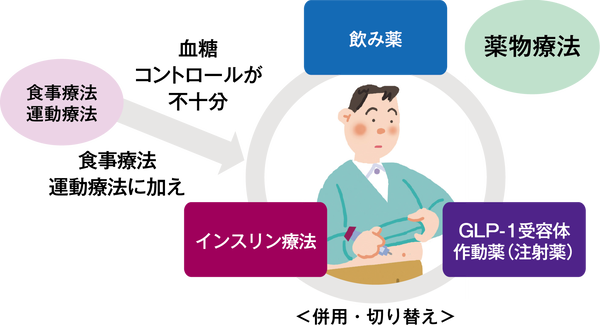
薬物療法
食事療法と運動療法で良好な血糖コントロールが達成できないときは、合併症の発症や進行を抑えるために、薬物療法を開始します。糖尿病の内服薬にはさまざまな種類があり、それぞれ異なった特徴を持っています。
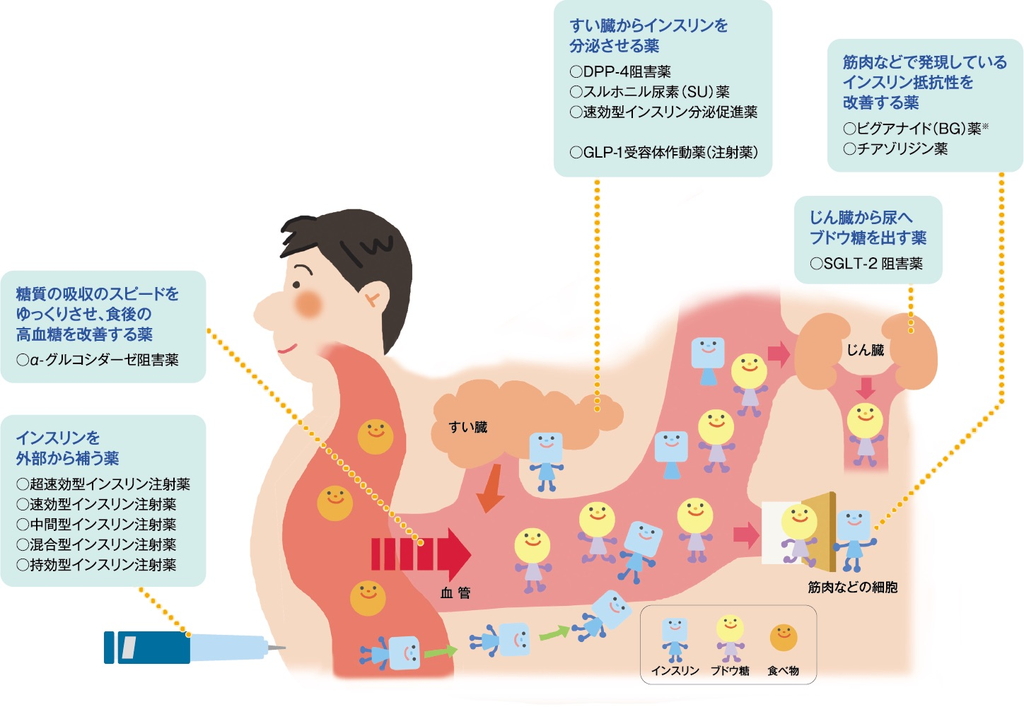
1型糖尿病では、枯渇したインスリン分泌を補うインスリン注射が必須ですが、1部内服薬も併用できます。2型糖尿病の方はその方の現在の状態や原因に合わせ開始し、効果をみながら増量や変更をしていきます。血糖値を下げる飲み薬のことを『経口血糖降下薬』と呼びます。経口血糖降下薬には、糖尿病の状態や原因にあわせ下記のようにさまざまな種類があります。
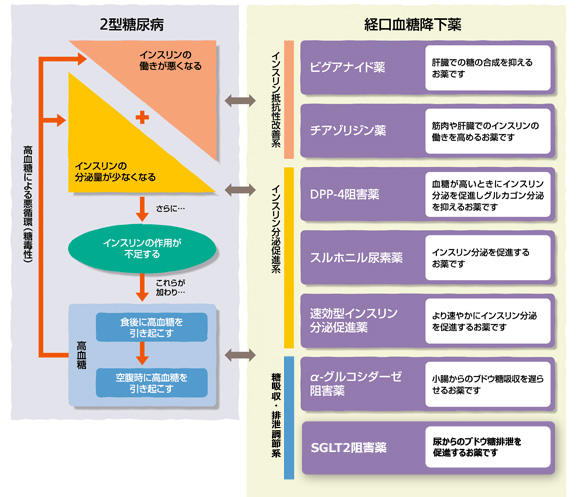
2型糖尿病はインスリンの働きが悪くなる(インスリン抵抗性)場合とインスリンの分泌量が少なくなる場合、また両者が併存している場合に発症します。ですから、お薬もインスリン抵抗性を改善する系統、インスリン分泌を促進する系統に分かれています。
また、他に、糖の吸収・排泄調節系というインスリン分泌に関係しない系統があります。患者さんのインスリン分泌・抵抗性をみながら相談、処方していきます。
糖尿病の薬物療法
インスリン抵抗性改善系
ビグアナイド薬
メトグルコやグリコランという商品名の薬です。歴史の長い薬なので、安価ということもあり、欧米だけではなく日本でも2型糖尿病の最初の薬として使われることが多い薬の一つです。用量依存性に効果が出るのですが、吐き気や下痢といった消化管症状が出現する方がいるので、少量から増量していきます。
血糖値を下げる機序としては、肝臓での乳酸から糖が作られる、いわゆる糖新生を抑えてくれます。他にも筋肉でのインスリンの効きが良くなることで血糖値を下げます。他に併用薬がなければ低血糖になることはございません。体重を増やしにくいというのも第1選択として使われる理由です。乳酸アシドーシスという副作用を起こさないために、肝臓、腎臓、心臓、肺に障害がある方、脱水や大量飲酒の方には処方致しません。75歳以上の高齢者の方は新たに処方することは勧められていません。また、ヨード造影剤を使った検査を受ける場合も前後48時間服薬を中止していただくので、ご相談ください。
チアゾリジン薬
アクトス(ピオグリタゾン)というお薬です。インスリン抵抗性を改善することによりインスリンの働きを良くしてくれるお薬です。このお薬も他に併用薬がなければ低血糖になる可能性は低い薬です。水分貯留しやすくなり、心不全があるかたなどは使用を控えた方が良いでしょう。塩分制限をしていれば水分貯留(浮腫)はおきづらくなります。
インスリン分泌促進系
DPP-4阻害薬
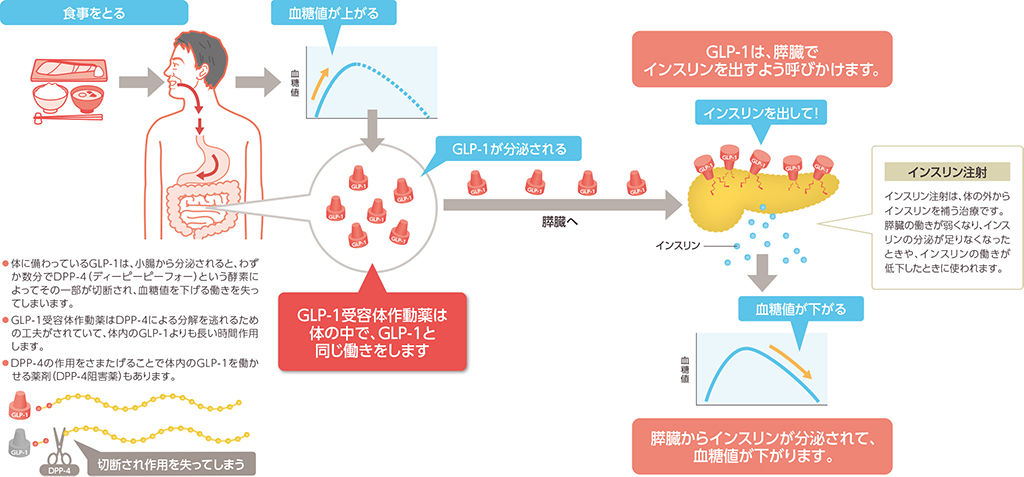
ジャヌビア、グラクティブ、トラゼンタ、ネシーナ、スイニー、エクア、テネリアといったお薬があります。食事を摂取すると小腸から分泌されるホルモンをインクレチンといいます。インクレチンはすい臓のベータ細胞に働きインスリン分泌を促したり、すい臓のアルファ細胞に働き血糖値を上げるホルモンであるグルカゴンの働きを抑えたりします。
インクレチンには、GLP-1とGIPがございますが、どちらもDPP4という酵素ですぐに分解されてしまいます。このDPP4の働きを阻害するのがDPP-4阻害薬です。DPP4を阻害することにより、インクレチンが分解されなくなり、インクレチンによるインスリン分泌作用、グルカゴン抑制作用が強くなり血糖値を下げることになります。食事を摂取すると分泌されるので、併用薬などなければ、低血糖になる可能性は低いお薬です。2009年に発売された比較的新しいお薬ですが、服用方法が簡便であったり、副作用が少ないので現在は2型糖尿病の第1選択で用いられることがとても多い薬です。
スルホニル尿素薬(SU薬)
オイグルコン・ダオニール(グリベンクラミド)、グリミクロン(グリクラジド)、アマリール(グリメピリド)といったお薬があります。古くからあるお薬で、すい臓のベータ細胞に働いてインスリン分泌を促します。食事を摂った時のみ働くDPP-4阻害薬と違い、薬効があるうちはインスリン分泌を促すので、低血糖に注意が必要になります。インスリン分泌を介して血糖値を下げると体重増加につながりますので、食事療法の順守が大事です。
インスリン分泌に関係するすい臓のベータ細胞が機能していることが効果の条件になりますので、ベータ細胞が疲弊しているとあまり効果が出ません。
速効型インスリン分泌促進薬
ファスティック・スターシス(ナテグリニド)、グルファスト(ミチグリニド)、シュアポスト(レパグリニド)といったお薬があります。SU薬と同じようにすい臓のベータ細胞に働きインスリン分泌を促します。ただし、SU薬よりも早く効果が出て、3-5時間ほどで効果が無くなってしまいます。これはその1食分のみ効果があるということで、食事の直前に服用し食後高血糖を抑制します。食後の服用や、次の食事までに時間が空くと低血糖の可能性がでてきます。
糖吸収・排泄調整系
αグルコシダーゼ阻害薬
グルコバイ(アカルボース)、ベイスン(ボグリボース)、セイブル(ミグリトール)などのお薬があります。食物に含まれるでんぷんなどの炭水化物は消化の過程で様々な酵素の働きで分解されブドウ糖となり体に吸収されます。この分解にかかわる酵素の一つがαグルコシダーゼです。αグルコシダーゼの働きを阻害することにより、炭水化物の分解を遅らせ、食後の血糖上昇を抑えます。
このお薬は炭水化物の吸収を遅らせる際、ガスが発生しやすくなる方がいます。特に消化管の手術などされている方は腸閉そくまで至ることがございますのでご注意ください。実際に私も当時の教授と2006年にアメリカの雑誌に投稿し掲載されたcase report『Repeated episodes of paralytic ileus in an elderly diabetic patient treated with voglibose.』があります。
このお薬も単剤では低血糖をきたさないはずですが、他剤の併用などもあり低血糖をきたした場合、炭水化物の吸収を遅らせるため、砂糖ではなくブドウ糖を摂取する必要があります。
SGLT2阻害薬
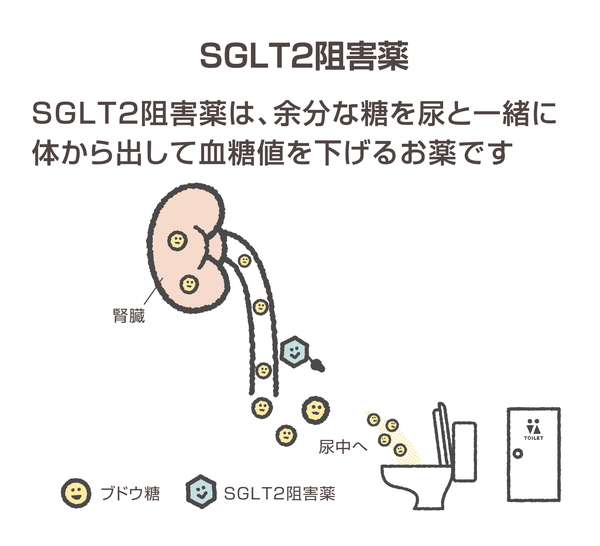
フォシーガ、ジャディアンス、カナグル、ルセフィ、アプルウェイ、スーグラ、デベルザといったお薬があります。人はブドウ糖を腎臓のなかの糸球体でろ過し尿に出そうとします。しかし、腎臓のなかの尿細管というところで再度体内(血液内)に戻すようになっています。この戻す際に働くのがSGLT2というたんぱく質です。ですから健康な方は尿中には糖はでてきません。SGLT2阻害薬は、SGLT2を阻害することにより、ブドウ糖を尿中に出してしまうのです。余分な糖が排出されるので、単剤での低血糖の可能性は低い薬です。
糖が尿中に排出されると、体重も減りやすくなるというメリットがありますが、頻尿、脱水、尿路や性器感染症といった副作用に気をつけなければなりません。処方時は服用時の注意事項をお話します。このお薬は日本では2014年にでたばかりなので、1番新しい糖尿病の薬ということになります。インスリンを介さない血糖低下なので、1型糖尿病の方でも使える薬ではあります。
その他詳しい情報については国立国際医療研究センター 糖尿病情報センターの血糖値を下げる飲み薬についてをご覧ください。
血糖値を下げる注射薬の種類
注射製剤には、大きく分類して、インスリン製剤とGLP-1(ジーエルピーワン)受容体作動薬の2種類があります。両方とも注射薬ですが、インスリン製剤は自己分泌が枯渇もしくは減少したインスリンそのものを補充するのに対し、GLP-1受容体作動薬は、自身のすい臓からのインスリンを出しやすくする作用があります。
GLP-1受容体作動薬はあくまでインスリンを出しやすくする注射なので、インスリンの代わりにはなりません。1型糖尿病では適応がないということになります。2型糖尿病では、すい臓を刺激してインスリンを分泌させるお薬が効かなくなったら、インスリン療法をはじめることが一般的でしたが、最近では疲れ切ったすい臓を休ませることを目的として、早めにインスリン療法を開始することも増えてきています。
インスリン製剤について

インスリン製剤は、インスリンそのものを外から補う注射薬です。ご自身の膵臓から必要なインスリンを十分出せない方は、インスリン製剤で外から補う必要があります。インスリン治療が必須となる場合と、インスリン治療があった方が望ましい場合があります。
インスリン治療が必須な場合
- ご自身でのインスリン分泌がない、もしくは減ってしまっていて、生きていくためにインスリンの補充が必須な方
- 高血糖によるこん睡状態の時
- 重篤な肝臓・腎臓の障害を合併している時
- 重篤な感染症や外傷がある時、中等度以上の侵襲を伴う外科手術を行う前後
- 糖尿病合併妊娠、または妊娠糖尿病の方で食事・運動療法で血糖コントロールが不十分な時
インスリン治療が望ましい場合
- 血糖値を良い範囲に保つために、自身のインスリン分泌だけでは不足するためインスリン注射が必要となる時
- 血糖値を下げる飲み薬だけでは、良い血糖コントロールを維持できない時
- やせ型で栄養状態が良くない時
- 糖尿病以外の病気で、血糖値が上昇する薬・注射を行っている時
- 緩徐進行 1型糖尿病の方
その他詳しい情報については国立国際医療研究センター 糖尿病情報センターのインスリン製剤の種類をご覧ください。
インスリン製剤の種類
インスリン注射には効果の発現の速さや作用時間などによって種類があります。それぞれが混ざっているものもあり、大きく分けると以下の6種類があります。

超速効型インスリン
これから食べるものに対するインスリン追加分泌を補ってくれるインスリンです。これから食べるものに対しての注射ですぐに効果が表れるので食事の直前に注射できます。3~5時間ほどの効果なので、食後高血糖の是正に用いられます。
一般名(商品名) インスリンアスパルト(ノボラピッド)・インスリンリスプロ(ヒューマログ)・インスリングルリジン(アピドラ)があります。
速効型インスリン
超速効型と同じ目的の注射です。効果が出るまでに30分ほどかかるため、食事の30分前に注射する必要があります。5~8時間ほど効果があり、超速効型よりも長く効いています。
一般名(商品名) ヒトインスリン(ヒューマリンR)があります。
中間型インスリン
食事に関係のない、インスリンの基礎分泌を補う注射です。ゆっくり効果がでてきて、半日から1日効いています。注射して30分~3時間ほどして効果が出て、18~24時間効いています。
一般名(商品名) 生合成ヒトイソフェンインスリン(ノボリンN) ヒトイソフェンインスリン(ヒューマリンN)があります。
持効型溶解インスリン
中間型インスリンのように、基礎分泌を補う注射です。1日安定して効果があります。基礎分泌は食事に関係ないので、1日のうちいつ注射しても大丈夫です。1~2時間で効果発現しほぼ24時間効果があります。
一般名(商品名) インスリンデテミル(レベミル) インスリングラルギン(ランタス、ランタスXR,グラルギン) インスリンデグルデク(トレシーバ)があります。
混合型インスリン
追加分泌を補う超速効型や速効型インスリンと、基礎分泌を補う中間型インスリンが一定の割合で混合しているインスリン注射です。追加分泌を補う超速効型か速効型インスリンが含まれているので、食事の直前もしくは30分前に注射します。混合の割合は多くあるので、ご相談ください。
商品名 ノボラピッド30ミックス ヒューマログミックス25や50 ヒューマリン3/7など成分が沈殿している懸濁製剤です。使用前によく振る必要があります。
混合溶解インスリン製剤
超速効型インスリンと持効溶解インスリンの混合製剤です。超速効型インスリンが含まれているので、食事の直前に注射します。
商品名 ライゾデグ配合注フレックスタッチ(ノボラピッドが30%・トレシーバが70%含まれている製剤です)は懸濁の必要がありません。
インスリン注射は上記のように多くの製剤があります。ご自身のインスリン分泌能、食事や運動のタイミングによって、インスリン製剤の種類・打つ回数・量(インスリンは~単位といいます)がかわってきます。
様々なインスリン療法
強化インスリン療法
1日に複数回注射を行います。具体的には基礎分泌を補うための中間型や持効型インスリンと、追加分泌を補うための速効型や超速効型インスリンを使います。
BOT(Basal Supported Oral Therapy)
飲み薬と持効型インスリンを組み合わせた治療です。インスリンとしては持効型インスリンのみなので、1日1回食事に関係ない時間に注射できる利点があります。持効型インスリンの作用で空腹時血糖を含む1日全体の血糖値を下げます。
その他のインスリン療法
上記の他にも生活、ライフスタイルに応じて様々な注射の仕方があります。他の病気での薬で上昇している場合など、ある決まった時間にのみ血糖値が上昇する方はその際のみ超速効型インスリンをうったり、1日2~3回混合型インスリンの注射を使用したり、様々です。相談して決めましょう。
CSII(Continuous Subcutaneous Insulin Infusion・持続皮下インスリン注入療法)
携帯型インスリン注入ポンプを用いてインスリンを皮下に持続的に注入する方法です。基礎インスリンは持効型では1日1回うつと効果が24時間続きますが、インスリンポンプの場合、注入を中止することもできます。また、時間、単位数(基礎分泌は0.05単位、追加分泌は0.1単位)を細かく設定できるので、急な運動などに対応できます。
食事の際にも改めて超速効型インスリンを皮下注射するのではなく、ポンプのボタン操作で注入が完了します。しかし、3日に1回ほどのペースで自身で注入針を入れ替えたりしなければなりません。血糖コントロールが極めて不安定な方、妊娠や手術前で厳格なコントロールが必要な方などで行います。
CSIIは当院でも使用しています。ご相談ください。
インスリン注射について
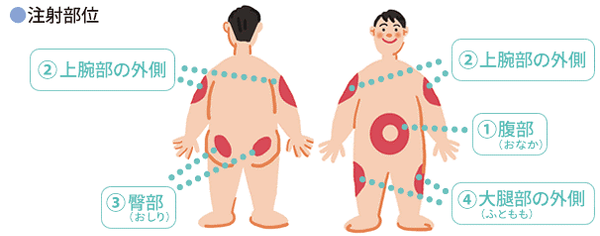
注射部位
後述するGLP-1製剤もそうですが、皮下(皮膚のすぐ下です)に注射します。部位はお腹、上腕の外側、おしり、太ももなどです。吸収の速さは、お腹→上腕外側→おしり→太ももの順番です。いつも同じ場所に注射すると皮膚がへこんだり、ふくれたりすることがあります。硬くなるとインスリンの注入がうまくいきません。毎回2-3cmずらして注射しましょう。
注射製剤の保存方法
開封した製剤は、直射日光を避けた涼しい室温で保管します。開封前の製剤は冷蔵庫で保存します。
インスリン注射はやめられるのか
インスリン注射はとても重要な、また多くの人類を救ってきたありがたい治療です。ただし、中止できる可能性のある方も多くいると思います。今は内服薬の種類も増えたからです。
内服薬を組み合わせたりしながら、可能であればインスリン注射から離脱できないかという方もご相談ください。インスリン分泌等をチェックしながら、お薬を考えます。
GLP-1受容体作動薬について
インスリン注射以外にも血糖値を下げる注射剤があります。GLP-1受容体作動薬という薬です。一般名(商品名) リラグルチド(ビクトーザ) エキセナチド(バイエッタ) リキシセナチド(リキスミア)がございます。
また、GLP-1製剤には週に1回の注射もあります。
一般名(商品名) エキセナチド持続性注射剤(ビデュリオン) デュラグルチド(トルリシティ)です。今後も新薬があるかもしれません。
GLP-1受容体作動薬は内服薬のDPP4阻害薬と似た働きで、血糖値が高い時にインスリン分泌を促し、グルカゴン濃度を低下させ血糖値を下げます。また、胃や腸での消化のスピードが遅くなるため、食欲が抑えられる作用などがあります。腸管への作用から、副作用として下痢や便秘、吐き気といった消化管症状があります。
体重を減らす作用と、単剤では低血糖に至らないことから、うまく副作用をきたさず用いることができれば、糖尿病治療の良い武器となると思います。
GLP-1受容体作動薬は海外での試験では、心血管疾患抑制や体重減少効果について注目されています。用量に違いなどございますが、現在日本でも注目の薬剤です。
低血糖の対策
注射薬の中でも、特にインスリンを使用している方、GLP-1受容体作動薬でも低血糖になりやすい内服薬を一緒に飲んでいる方は、低血糖の症状やいざという時の対処方法を知っておきましょう。こちらもいつでもご相談ください。
イラスト出典:知りたい!糖尿病